-
急性胰腺炎 编辑
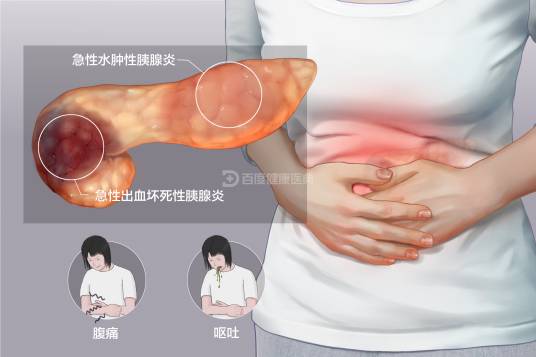
急性胰腺炎是由胰酶异常激活导致的胰腺组织自身消化疾病,并可能引发其他器官功能障碍。通常发生于成年人,年发病率为5/10万~30/10万,发病率呈逐年上升趋势。胰腺炎常由多种原因引发,主要包括胆石症、酒精、高脂血症等,来自中国的数据显示这三种因素构成了70%以上的胰腺炎病因。根据严重程度,急性胰腺炎可以分为轻症、中重症和重症,且按病理分型分为间质水肿型和坏死型。
急性胰腺炎的主要症状为突然发作的持续性上腹部疼痛,可能伴随恶心、呕吐、腹胀、发热等症状。重症患者可能出现低血压或休克,且合并多脏器功能障碍,导致死亡率较高。
治疗主要包括病因治疗、非手术治疗和手术治疗,其中非手术治疗为主。非手术治疗包括一般治疗和药物治疗,手术治疗主要针对各种并发症。急性胰腺炎的预后与疾病的严重程度以及是否伴有并发症密切相关,轻症患者治愈情况较好,重症患者疾病进程凶险,死亡率较高,可能会留下胰腺功能不全的后遗症。
急性胰腺炎的诱发因素通常为大量饮酒和暴饮暴食。有5%~25%的胰腺炎为特发性胰腺炎,即无明确的病因。临床症状严重时应立即就医,通过病史、临床症状、查体、实验室检查等手段,一般可快速确诊。
中医病名:急性胰腺炎
外文名:acute pancreatitis
就诊科室:急诊科、消化内科、普外科
多发群体:成人多见
常见发病部位:胰腺
常见病因:胆石症、酒精、高脂血症
常见症状:持续性上腹痛,恶心、呕吐、腹胀、发热,腹部压痛及反跳痛,脉搏细速、口唇苍白、皮肤湿冷
传染性:否
是否遗传:否
相关药物:哌替啶、质子泵抑制剂、生长抑素、奥曲肽、乌司他丁、亚胺培南-西司他丁、三代头孢类药物、甲硝唑
引起急性胰腺炎的病因非常多,其中,中国最常见的病因是胆石症、酒精和高脂血症,约占70%以上。
发病原因
常见病因:胆石症、酒精、高脂血症。
手术与创伤:ERCP检查、Oddi括约肌成形术、十二指肠手术远端胃切除。
乳头及周围疾病:Oddi括约肌功能不良、壶腹部肿瘤、憩室、十二指肠梗阻、输入袢综合征。
内分泌与代谢障碍:高钙血症、甲状旁腺功能亢进、糖尿病昏迷。
自身免疫性疾病:系统性红斑狼疮、类风湿关节炎、坏死性血管炎,IgG4相关疾病。
药物:硫唑嘌呤、磺胺类、噻嗪类利尿剂、四环素、糖皮质激素。
感染:腮腺炎病毒、柯萨奇病毒、EB病毒、肺炎衣原体。
其他:有5%~25%的胰腺炎病因不明,称为特发性胰腺炎。
诱发因素
大量饮酒、暴饮暴食通常是急性胰腺炎的主要诱因。
急性胰腺炎的主要症状是突然发作的持续性上腹部疼痛,可伴有恶心、呕吐、腹胀及发热等,重症急性胰腺炎可伴有低血压或休克,合并多脏器功能障碍,死亡率较高。
早期症状
绝大多数患者早期首先会出现剧烈的、急性的腹痛,发生部位多于左、中上腹,部分可向背部放射。
典型症状
腹痛
突发性,程度不一,呈持续性,多在中上腹部,可向腰背部放射,呈束带状,弯腰抱膝或前倾坐位可能会减轻疼痛。
恶心、呕吐及腹胀
多在起病后出现,可频繁发作,呕吐物常为胃内容物、胆汁或咖啡渣样液体,呕吐后腹痛无法缓解。
发热
多有中度以上发热,持续3~5天,如超过1周不退,需要考虑有继发感染。
低血压及休克
常发生于重症急性胰腺炎患者,患者表现为躁动不安、脉搏细速、口唇苍白、皮肤湿冷。同时可伴有呼吸困难。
伴随症状
腹部的压痛、反跳痛。
严重时可有腹水、肋周或脐周皮肤的青紫。
心、肺等多脏器功能障碍及代谢紊乱。
一旦出现持续性剧烈腹痛且难以缓解,伴或者不伴恶心、呕吐、发热等症状,均应立即就医,做进一步检查。
医生首先会询问病史,包括在发病之前有无诱因、主要症状如何、是否有伴随症状等情况,既往是否有类似病史,然后会进行体格检查,结合验血、B超、CT等辅助手段,一般不难确诊。
就诊科室
急诊科、消化内科、普外科。
诊断依据
由于起病急、病程短,急性胰腺炎的诊断一般要在患者就诊后48小时内明确。
以下3条中,具备任意2条,可确诊急性胰腺炎:
急性、持续性中上腹痛;
血淀粉酶或脂肪酶>正常值上限3倍;
有急性胰腺炎典型的影像学改变。
相关检查
查体
主要是腹部查体,腹部有无压痛、反跳痛,有无肋周或脐周的皮肤青紫,有无腹水,肠鸣音情况等。
实验室检查
淀粉酶
血清淀粉酶在急性胰腺炎时常升高3倍以上,是确诊的主要指标。
脂肪酶
升高起始时间较血清淀粉酶延迟,持续时间长,特异性高。
其他标志物
C反应蛋白(CRP)在急性胰腺炎时常增高,且有助于评估病情严重程度。
血常规及生化检查
多有白细胞升高;暂时性血糖升高;胆源性急性胰腺炎时伴有高胆红素血症,且有乳酸脱氢酶、碱性磷酸酶和血清转氨酶的增高;血清钙的下降程度与临床严重程度平行;部分患者可有甘油三酯增高。
影像学检查
腹部、胸部平片
腹部平片可以排除胃肠穿孔、肠梗阻和其他急腹症,同时提供间接证据支持急性胰腺炎的诊断;胸部平片可用于排除肺间质炎、胸膜渗出、胸腔积液、心衰等疾病。
腹部B超
腹部B超可作为常规筛查的手段,可见胰腺肿胀,也能够帮助了解胆囊和胆道情况。
CT检查
不仅能确定急性胰腺炎的诊断,而且能够评估病情并对疾病严重程度进行分级,增强CT可以诊断胰腺坏死。
磁共振成像(MRI)
磁共振成像对急性胰腺炎的诊断并不优于CT。但对于排除胆道疾病帮助较大。如考虑有胆道结石等病变时,可行磁共振胰胆管成像(MRCP)。
鉴别诊断
各种急腹症
如消化道空腔脏器穿孔、胆石症、急性胆囊炎、急性肠梗阻、肠系膜血管栓塞、脾栓塞、脾破裂、高位阑尾穿孔、肾绞痛、异位妊娠破裂等。
其他脏器疾病引起的急性腹痛
如心绞痛、心肌梗死、肺栓塞等,通过询问病史、临床症状、查体、实验室检查和影像学检查不难鉴别。
急性胰腺炎的治疗包括病因治疗、非手术治疗和手术治疗。其中以非手术治疗为主,主要包括一般治疗和药物治疗,手术治疗主要是针对各种并发症的治疗。
病因治疗
主要包括针对胆源性胰腺炎和高脂血症性胰腺炎,通过治疗胆道疾病以及降低血脂等手段解除病因,例如存在胆道梗阻,应尽早解除梗阻。
一般治疗
一般治疗方法包括禁食、胃肠减压、吸氧、营养支持等。对于重症急性胰腺炎建议尽早给于肠内营养。
药物治疗
腹痛剧烈者可给予哌替啶镇痛。
抑制胃酸分泌可用质子泵抑制剂。
抑制胰酶可选择生长抑素及其类似物,如奥曲肽。
蛋白酶抑制剂包括加贝酯、乌司他丁。
合并感染则应用抗生素,选用广谱抗生素,如亚胺培南-西司他丁、三代头孢类药物等,可联合甲硝唑治疗厌氧菌感染。
手术治疗
仅适用于针对胰腺局部并发症继发感染或产生压迫症状,如消化道梗阻、胰瘘、假性动脉瘤破裂出血等。
胰腺及胰周无菌性坏死积液,没有症状时无须手术治疗。
手术方式包括经皮穿刺引流、内镜下微创治疗以及开放手术等。
中医治疗
生大黄、清胰汤、大承气汤对胰腺炎的治疗有一定帮助。但对于重症患者不推荐使用。
其他治疗
对于明确伴有胆道梗阻的胆源性胰腺炎可早期行经内镜逆行性胰胆管造影术(ERCP)取石。
急性胰腺炎的预后取决于疾病的严重程度以及是否伴有并发症。轻症急性胰腺炎预后较好,1周内可明显缓解,重症急性胰腺炎病情凶险,死亡率较高,约34%~55%。
治愈性
急性胰腺炎的治愈性与病情严重程度密切相关。
轻症患者多可在1周左右痊愈,且不留任何后遗症。
重症胰腺炎有大约15%左右的病死率,即使经过抢救免于死亡,还可能在治疗后遗留胰腺功能不全(影响消化功能及血糖调节功能)。
未完全去除病因者,还可复发,并可演化为慢性胰腺炎。
并发症
轻症急性胰腺炎一般不会有并发症,并发症主要见于中重症急性胰腺炎和重症急性胰腺炎,包括全身并发症和局部并发症。
全身并发症
在疾病进程中可并发多种全身疾病,包括全身炎症反应综合征、多器官功能障碍综合征、多器官功能衰竭和腹腔间隔室综合征等。
局部并发症
急性胰周液体积聚:发生于病程早期,表现为胰周或远隔间隙有液体积聚,没有包膜。
急性坏死物积聚:也发生于病程早期,表现为混合有液体和坏死物质的积聚。
包裹性坏死:多发生于发病4周以后,是一种包含胰腺和胰周坏死组织的有炎性包膜的囊实性结构。
胰腺假性囊肿:一般在起病4周后出现,特点是有完整的非上皮性包膜包裹。
参考来源:
1、本站所有文本、信息、视频文件等,仅代表本站观点或作者本人观点,请网友谨慎参考使用。
2、本站信息均为作者提供和网友推荐收集整理而来,仅供学习和研究使用。
3、对任何由于使用本站内容而引起的诉讼、纠纷,本站不承担任何责任。
4、如有侵犯你版权的,请来信(邮箱:baike52199@gmail.com)指出,核实后,本站将立即删除。
下一篇 放线菌属
上一篇 杭州中美华东制药有限公司